Dispositivos de control de la diabetes
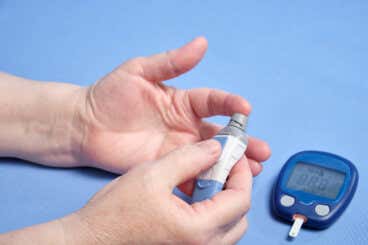
A diario, el control de la diabetes es fundamental para todo paciente. Ante todo, se tiene en cuenta lo pautado por el médico y se complementa con buenos hábitos de vida que abarcan desde la alimentación e hidratación hasta una rutina de ejercicios apropiada.
Todo ello se apoya, a su vez, en el registro regular de las actividades que se realiza. La idea es mantener un orden en los hábitos y, en función de la información recolectada, evaluar qué resulta beneficioso y qué no. De esta manera, se podrá presentar al médico más datos que le permitirán estudiar con mayor profundidad el estado de salud.
Sin embargo, no hace falta recurrir a papel y lápiz para llevar un registro. Por fortuna, hoy en día, la tecnología brinda toda clase de facilidades y entre ellas se sitúa el control de la diabetes por medio de dispositivos.
Dispositivos de control de la diabetes
Existen varios dispositivos que ayudan de forma determinante a manejar la diabetes.
El glucómetro para el control de la diabetes
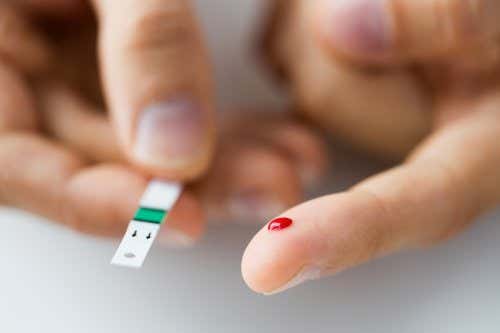
El glucómetro es un instrumento muy empleado por los propios pacientes desde hace años en el tratamiento y control de la diabetes desde casa. Se trata de un aparato que ayuda a obtener información, al momento, de la concentración de glucosa en sangre y que permite tomar medidas en función de los resultados.
Este instrumento toma una pequeña muestra de sangre capilar, analiza los valores y a los pocos segundos (entre 5 y 6) da un resultado en mg/dL.
A diferencia de los tests que se realizan en entornos hospitalarios, no se necesita provocar el pico de hiperglucemia sino que realiza la lectura en función de los valores que encuentra en la sangre al momento de la obtención de la muestra.
En cambio, para poder llevar a cabo un test de hiperglucemia, es necesario que el paciente ingiera cierta cantidad de glucosa en ayunas. El resultado se suele brindar, por lo general, dos horas más tarde.
Quizá te interese: Cómo prevenir los picos altos de azúcar en la sangre
Los sensores implantados
Ahora bien, aparte del glucómetro, se ha comenzado a utilizar otro tipo de instrumentos. Estos vienen a ser los sensores implantados y se trata de aparatos que se insertan debajo de la piel para brindar una monitorización continua. También se les llama “medidores de glucosa en sangre en tiempo real”.
A diferencia de otros aparatos, los sensores miden la glucosa tisular intersticial, es decir, de los tejidos y no la glucosa en sangre. Por ello, no se trata de sustitutos del glucómetro sino de herramientas complementarias a este para el control de la diabetes.
Los sensores de glucosa continuos son una ayuda de alto valor puesto que, además de recopilar mayor cantidad de información para realizar análisis más completos, dan alarmas al paciente, entre 10 y 30 minutos antes, de un pico de hipoglucemia o hiperglucemia.
Las alarmas permiten al paciente tomar las medidas necesarias para controlar dichos picos y mantener, en la medida de lo posible, la calidad de vida. Ten en cuenta que una hipoglucemia puede resultar fatal, según un estudio publicado en European Journal of Endocrinology.
El medidor de Roche® tiene un sensor que se implanta en el brazo y requiere un cambio de sensor semestral, mientras que el resto de los medidores disponibles en el mercado europeo requieren un recambio semanal o quincenal. Por ello, este medidor tiene una gran ventaja y ofrece al paciente, mayor tranquilidad durante más tiempo.
Te interesa saber: Cómo afecta el azúcar al organismo: todo lo que debes saber
La ayuda de los móviles
La mayoría de los modelos incluyen una aplicación de control que está asociada al sensor y que recoge los datos, de forma automática, desde el teléfono móvil. En concreto, esto lo consigue a través de:
- Las distancias recorridas a lo largo del día.
- Y el gasto energético por la actividad física.
Es preciso destacar que la aplicación móvil ha supuesto una novedad que ha resultado ser de gran utilidad para el control de la diabetes. Y es que, al aprovechar un aparato de uso tan común, se facilita la recopilación de datos que permiten ayudar a realizar un análisis más profundo acerca del estado de salud del paciente.
¿Cómo evitar sobresaltos?
Los dispositivos actuales permiten que los pacientes con diabetes gocen de una buena calidad de vida.
Para mantener un buen control de la diabetes y reducir al mínimo los sobresaltos es fundamental llevar a cabo algunas medidas, tales como:
- Monitorizar la glucemia antes, durante y después de la actividad física.
- Programar la actividad física con anticipación para poder ingerir la cantidad de carbohidratos adecuada y ajustar las dosis de insulina.
- Consumir hidratos de carbono durante la sesión de ejercicios (cuando esta tiene una duración prolongada).
- Algunos protocolos dietéticos, como el ayuno intermitente, pueden ser capaces de ayudar al manejo de las glucemias. Ahora bien tiene que ser correctamente implementados. Así lo indica un estudio publicado en Nutrients.
- De acuerdo con una investigación publicada en Expert Review of Endocrinology & Metabolism, reducir los carbohidratos de la dieta puede ser una buena estrategia a tener en cuenta, sobre todo en casos de sedentarismo.

Utiliza dispositivos para controlar la glucemia en caso de diabetes
Con el uso de un buen medidor continuo de glucosa, el paciente solo tendrá que mirar la pantalla del móvil para saber, en tiempo real, cómo se encuentra y qué puede hacer al respecto. Indudablemente, esto supone una mejora en la calidad de vida de la persona con diabetes.
Todas las fuentes citadas fueron revisadas a profundidad por nuestro equipo, para asegurar su calidad, confiabilidad, vigencia y validez. La bibliografía de este artículo fue considerada confiable y de precisión académica o científica.
- Kittah NE, Vella A. MANAGEMENT OF ENDOCRINE DISEASE: Pathogenesis and management of hypoglycemia. Eur J Endocrinol. 2017 Jul;177(1):R37-R47. doi: 10.1530/EJE-16-1062. Epub 2017 Apr 5. PMID: 28381450.
- Grajower MM, Horne BD. Clinical Management of Intermittent Fasting in Patients with Diabetes Mellitus. Nutrients. 2019 Apr 18;11(4):873. doi: 10.3390/nu11040873. PMID: 31003482; PMCID: PMC6521152.
- Westman EC, Tondt J, Maguire E, Yancy WS Jr. Implementing a low-carbohydrate, ketogenic diet to manage type 2 diabetes mellitus. Expert Rev Endocrinol Metab. 2018 Sep;13(5):263-272. doi: 10.1080/17446651.2018.1523713. PMID: 30289048.
